Общие сведения о травме челюстно-лицевой области, статистические данные, классификация
Больные с травмами челюстно-лицевой области составляют около 30% всех больных, находящихся на лечении в стационарах челюстно-лицевой хирургии. Частота повреждений лица составляет 0,3 случая на 1000 человек, а удельный вес всей челюстно-лицевой травмы среди травм с повреждением костей у городского населения колеблется от 3,2 до 8 %. По данным Ю.И. Бернадского (2000г.), наиболее часто встречаются переломы костей лица (88,2%), травмы мягких тканей – в 9,9%, ожоги лица – в 1,9%.
Отмечается преобладание травм челюстно-лицевой области у мужчин по сравнению с женщинами. Количество травматических повреждений увеличивается в летний период и в праздничные дни.
Классификация травм челюстно-лицевой области.
1. В зависимости от обстоятельств получения травм выделяют следующие виды травматических повреждений: производственная и непроизводственная (бытовая, транспортная, уличная, спортивная) травмы.
2. По механизму повреждения (характеру повреждающих факторов) выделяют:
-
механические (огнестрельные и неогнестрельные),
-
термические (ожоги, отморожения);
-
химические;
-
лучевые;
-
комбинированные.
3. Механические повреждения в соответствии с «Классификацией повреждений челюстно-лицевой области» подразделяются в зависимости:
а) локализации (травмы мягких тканей лица с повреждением языка, слюнных желез, крупных нервов, крупных сосудов; травмы костей нижней челюсти, верхней челюсти, скуловых костей, костей носа, двух костей и более);
б) характера ранения (сквозные, слепые, касательные, проникающие и непроникающие в полость рта, верхнечелюстные пазухи или полость носа);
в) механизма повреждения (огнестрельные и неогнестрельные, открытые и закрытые).
Выделяют также: комбинированные поражения, ожоги и отморожения.
Следует различать понятия сочетанная и комбинированная травма.
Сочетанная травма представляет собой повреждение не менее двух анатомических областей одним или более повреждающими факторами.
Комбинированная травма – это повреждение, возникшее вследствие воздействия различных травмирующих агентов. При этом возможно участие радиационного фактора.
В травматологии выделяют открытые и закрытые повреждения. К открытым относят такие, при которых имеется повреждение покровных тканей организма (кожи и слизистой оболочки), что как правило, ведет к инфицированию поврежденных тканей. При закрытой травме – кожа и слизистая оболочка остаются неповрежденными.
Характер повреждения лица, клиническое течение и исход зависят от вида ранящего предмета, силы его воздействия, локализации ранения, а также от анатомо-физиологической особенности области повреждения.
Основными задачами ПХО являются
— рассечение раны и вскрытие всех ее слепых полостей с созданием возможности визуальной ревизии всех отделов раны и хорошего доступа к ним, а также обеспечением полноценной аэрации;
— удаление всех нежизнеспособных тканей, свободно лежащих костных осколков и инородных тел, а также межмышечных, внутритканевых и субфасциальных гематом;
— выполнение полноценного гемостаза;
— создание оптимальных условий дренирования всех участков раневого канала.
Операция ПХО ран разделяется на 3 последовательно выполняемых этапа: рассечение тканей, их иссечение и реконструкция.
1.Рассечение тканей. Как правило, рассечение производят через стенку раны.
Разрез проводят по ходу мышечных волокон с учетом топографии сосудисто-нервных образований. При наличии нескольких расположенных близко друг к другу ран на сегменте они могут быть соединены одним разрезом. Начинают с рассечения кожи и подкожной клетчатки так, чтобы можно было хорошо осмотреть все слепые карманы раны. Фасцию рассекают чаще Z- образно. Такое рассечение фасции позволяет не только хорошо ревизовать подлежащие отделы, но и обеспечить необходимую декомпрессию мышц с целью профилактики их сдавления нарастающим отеком. Возникающее по ходу разрезов кровотечение останавливают наложением кровоостанавливающих зажимов. В глубине раны вскрывают все слепые карманы. Рану обильно промывают растворами антисептиков, после чего вакуумируют (удаляют содержимое раневой полости электроотсосом).
П. Иссечение тканей. Кожу, как правило, иссекают экономно, до появления характерного белесого цвета на разрезе и капиллярного кровотечения. Исключением являются область лица и ладонной поверхности кисти, когда иссекают лишь очевидно нежизнеспособные участки кожи. При обработке незагрязненных резаных ран с ровными, не осадненными краями в отдельных случаях допустимо отказаться от иссечения кожи, если нет сомнений в жизнеспособности ее краев.
Подкожную жировую клетчатку иссекают широко, не только в пределах видимого загрязнения, но и включая участки кровоизлияний, отслойки. Это вызвано тем, что подкожная жировая клетчатка наименее устойчива к гипоксии, и при повреждениях весьма расположена к некротизированию.
Разволокненные, загрязненные участки фасции также подлежат экономному иссечению.
Хирургическая обработка мышц — один из ответственных этапов операции.
Вначале удаляют сгустки крови, мелкие инородные тела, расположенные на поверхности и в толще мышц. Затем рану дополнительно промывают растворами антисептиков. Иссекать мышцы необходимо в пределах здоровых тканей, до появления фибриллярного подергивания, появления их нормальной окраски и блеска и капиллярного кровотечения. Нежизнеспособная мышца утрачивает свой характерный блеск, цвет ее изменяется до темно-бурого; она не кровоточит, в ответ на раздражение не сокращается. В большинстве случаев, особенно в ушибленных и огнестрельных ранах, отмечается имбибиция мышц кровью на значительном протяжении. По мере необходимости осуществляют тщательный гемостаз.
Края поврежденных сухожилий экономно иссекают в пределах видимого загрязнения и краевого разволокнения.
III. Реконструкция раны. При повреждении магистральных сосудов выполняют сосудистый шов или осуществляют шунтирование.
Поврежденные нервные стволы при отсутствии дефекта сшивают «конец в конец» за периневрий.
Поврежденные сухожилия, особенно в дистальных отделах предплечья и голени, следует сшить, так как в противном случае их концы впоследствии окажутся далеко оттянутыми друг от друга, и восстановить их уже не удастся. При наличии дефектов центральные концы сухожилий можно вшить в сохранившиеся сухожилия других мышц.
Мышцы сшивают, восстанавливая их анатомическую целостность. Однако при ПХО размозженных и огнестрельных ран, когда нет абсолютной уверенности в полноценности произведенной обработки, а жизнеспособность мышц сомнительна, на них накладывают лишь редкие швы с целью прикрытия костных отломков, обнаженных сосудов и нервов.
Операцию завершают инфильтрацией тканей вокруг обработанной раны растворами антибиотиков и установкой дренажей.
Чем отличается ПХО от ВХО
ПХО – обработка раны, которая выполняется в первые три дня после получения травмы. Соблюдается алгоритм оказания первичной помощи, призванная обеспечить отсутствие осложнений, скорейшее заживление иссеченных тканей. ПХО совершают в хирургии или в травматологии.
ВХОР – вторичная обработка осуществляется спустя 72 часа. Вмешательство носит серьезный характер.
- При операции делают иссечение большей поверхности тканей.
- Удаляется омертвевшая ткань, гематомы, инородные тела.
- Вскрывают карманы, затеки.
- Устанавливают пассивные или активный дренаж.
После мероприятий рану не зашивают до полного выведения гноя. Патологические ткани могут заживать долго, после процесса восстановления формируются келоидные рубцы.
Необходимые инструменты и приспособления
Манипуляции по проведению туалета раны, выполняемые медицинским работником, должны включать набор предварительно стерилизованных специальных приспособлений:
- Стол, перчатки резиновые, антисептические растворы, лекарственные препараты для местного применения, материалы для перевязки.
- Шприц объемом 20 мл, инъекционные иглы, цапки бельевые, брюшистые скальпели, анатомические и хирургические пинцеты.
- Зажимы для остановки крови из раны, зубчатые и однозубые крючки.
- Хирургические иглы, иглодержатели, кусачки Листона или Люэра.
- Материалы для наложения швов, ножницы, секвестральные щипцы.
Некоторые инструменты для остеосинтеза, сшивания сухожилий подготавливаются на отдельном столе для осуществления туалета травмы. Необходимо наличие двойного комплекта ножниц, пинцетов, скальпелей.
Техника наложения провизорных, первично-отсроченных, вторичных ранних, вторичных поздних швов.
Оснащение:
иглодержатель, режущая игла, хирургический
пинцет, нитки, ножницы.
Техника
выполнения. Исходя
из техники наложения различают узловые,
непрерывные, матрацные и другие швы.
Наиболее распространённым является
узловой шов, состоящий из отдельных
стежков. После обработки кожи раствором
антисептика край раны захватывается
пинцетом, производится вкол иглы на
расстоянии 0,5-1,5 см от края. При этом
ткань насаживается на иглу пинцетом, а
игла одновременным движением руки
соответственно своей кривизне проводится
через всю толщу кожи. На другой стороне
раны делают выкол из глубины кнаружи
тем же приёмом. Швы накладываются на
расстоянии 1-2 см друг от друга и
затягиваются до соприкосновения тканей.
При этом ассистент адаптирует края,
точно сопоставляя друг с другом однородные
ткани. Узел шва следует размещать сбоку
от линии раны.
Существует
классификация швов и исходя из времени
и обстоятельств наложения. Первично
отсроченные швы накладываются на 5-7
сутки после ПХО, когда появилось
уверенность в отсутствии нагноительного
процесса в ране. Если сразу после ПХО
через кожу проводятся лигатуры (делается
вкол и выкол), а завязывание узла на
лигатуре осуществляется на 5-7 сутки
(при отсутствии нагноения) шов называется
провизорным. Если шов накладывается на
гранулирующую рану, он называется
вторичным. В срок от 8 до 15 дней с момента
ранения шов называется ранним вторичным,
накладывается так же, как и первичный.
В срок более 2 недель накладываются
поздние вторичные швы. Их наложение
сопровождается иссечением рубцовой
ткани, заполняющей рану с целью мобилизации
её краёв и обеспечения возможности их
сведения.
Алгоритм первичной хирургической обработки
ПХО состоит из нескольких этапов, предусматривающие использование специальных техник, последовательность соблюдения которых обеспечивает сохранность жизни и здоровья пациента. По показаниям манипуляция выполняется при локальном обезболивании патологической области. Процедура проводится в условиях стерильности с применением инструментов. Патофизиология – раздел медицины, изучающий нарушения, вызванные разными заболеваниями, травмами.
Алгоритм первичной хирургической обработки раны осуществляется поэтапно:
- Хирург иссекает края, расширяя оперативный доступ.
- Исследование полости для обнаружения инородных тех – ревизия.
- Иссечение некротических тканей.
- Операция на поврежденной области и органах.
- По показаниям устанавливается дренаж.
- Закрытие раны.
- Наложение швов.
При необходимости проводят контрапертуры – дополнительные разрезы кожи с целью полного сопоставления краев патологической области.
Пациента, поступившего в клиническое отделение хирургии для проведения ПХО, помещают на операционный стол. Врач производит подготовку к вмешательству – туалет раны. При сильных болях, ожогах выполнение манипуляции осуществляется под анестезией.
Процедура состоит из этапов:
- снимают повязку, наложенную до вмешательства;
- обрабатывают перекисью водорода участки кожи вокруг и по краю раны;
- оценивают состояние;
- после очистки раствором вокруг патологической области производится обработка антисептическими препаратами с помощью стерильных ватных шариков;
- освобождают доступ для проведения дальнейших мероприятий;
- антисептиком удаляют гной;
- извлекают инородные тела – грязь, камни, песок;
- устанавливают дренаж;
- смазывают мазью, накладывают фиксирующую повязку, по показаниям – провизорные швы.
После туалета раны хирург делает анестезию для ПХО. При повреждениях огнестрельного характера требуется общий наркоз.
Обработанную область, в которой не обнаружены признаки омертвения тканей, зашивают, накладывают асептическую повязку.
Первичные швы могут не накладывать, что обусловлено невозможностью определить тяжесть повреждения при первичном осмотре. Хирург делает отсроченную манипуляцию. Стежки не затягивают, что позволяет наблюдать за процессами, происходящими в тканях, на протяжении нескольких суток. Когда у лечащего врача не остается сомнений в правильности проведенных мероприятий, рану зашивают наглухо.
ПХО при челюстно-лицевых травмах выполняется с максимальной аккуратностью
Если хирург действует неосторожно, процедура грозит появлением косметического дефекта
Ткани вокруг повреждения на лице иссекают в случае некроза, порезы подвергаются обработке мазями.
ПХО при черепно-мозговых травмах, локализованные в волосистой части головы производят с выбриванием области, где будет происходить хирургическое вмешательство. Если глубина поражения велика, на дне раны и в полости ее стенок видны внутренние органы, иссечение не осуществляют.
Как проводится ПХО
Первичная обработка раны проводится в несколько основных этапов. Алгоритм ПХО раны:
- Первым этапом проводится рассечение раневой полости линейным разрезом. Длина такого разреза должна быть достаточной для того, чтобы доктор мог осуществлять все работы над травмой. Разрез проводится с учетом топографо-анатомических особенностей строения тела человека, то есть по направлению вдоль нервных волокон, сосудов, а также кожных линий Лангера. Слои кожи и тканей, фасции и подкожной клетчатки рассекаются послойно, чтобы врач мог точно определить глубину повреждения. Рассечение мышц всегда проводится вдоль волокон.
- Вторым этапом обработки можно считать удаление из раневой полости инородных тел. В случае огнестрельных ранений таким предметом является пуля, при осколочном – осколки снаряда, при ножевом и резаном – режущий предмет. Кроме этого, при получении любой травмы в нее могут попасть различные мелкие предметы, мусор, которые также необходимо удалить. Одновременно с устранением всевозможных инородных тел врачи удаляют и омертвевшие участки тканей, образовавшиеся кровяные сгустки, частицы одежды, отломки костей при их наличии. Также удаляется и все содержимое имеющегося раневого канала, для чего обычно используется метод промывания раны специальным аппаратом пульсирующей струей раствора антисептика.
- На третьем этапе происходит иссечение тканей, утративших жизнеспособность. При этом удаляется вся область первичного некроза, а также участки некроза вторичного типа, то есть те ткани, жизнеспособность которых вызывает сомнения. Как правило, врач оценивает ткани по определенным критериям. Для жизнеспособной ткани характерен яркий цвет, а также кровоточивость. Живые мышцы должны отзываться сокращением волокон при раздражении их пинцетом.
- Четвертым этапом является проведение операции на поврежденных тканях и внутренних органах, например, на спинном мозге и позвоночнике, на головном мозге и черепе, на магистральных сосудах, органах живота, грудной полости или малого таза, на костях и сухожилиях, на периферических нервах.
- Пятым этапом называется дренирование раны, при этом врач создает максимально возможные оптимальные условия для нормального оттока вырабатывающегося раневого отделяемого. Дренажная трубка может быть установлена одна, но в некоторых случаях требуется размещение в поврежденном участке сразу нескольких трубок. Если травма сложная и имеет несколько карманов, то каждый из них будет дренироваться отдельной трубкой.
- Шестым этапом является закрытие раны в зависимости от ее вида. Тип шва выбирается в каждом отдельном случае индивидуально, поскольку часть ранений подлежит обязательному ушиванию сразу после проведения обработки, а другая часть закрывается лишь через несколько дней после проведения ПХО.
Вторичная хирургическая обработка
Проведение ВХО (вторичной обработки) требуется в тех случаях, когда в ране образуется гнойный очаг и серьезное воспаление. При этом выделяющаяся сукровица не отходит самостоятельно, а в ране начинают появляться гнойные затеки и участки некроза.
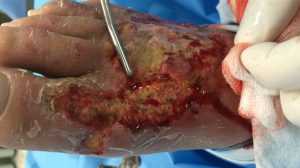 При проведении вторичной обработки из полости раны первым делом удаляются скопления гнойного экссудата, а, затем, гематомы и сгустки крови. После этого проводится очищение поверхности поврежденного участка и окружающих ее покровов кожи.
При проведении вторичной обработки из полости раны первым делом удаляются скопления гнойного экссудата, а, затем, гематомы и сгустки крови. После этого проводится очищение поверхности поврежденного участка и окружающих ее покровов кожи.
ВХО проводится в несколько этапов:
- Иссекаются ткани, не имеющие признаков жизнеспособности.
- Удаляются сгустки крови, гематомы и прочие элементы, а также инородные тала при их наличии.
- Проводится вскрытие раневых карманов и образовавшихся затеков с целью их очищения.
- Проводится дренирование вторично очищенных ран.
Разница между первичной и вторичной обработкой заключается в том, что первичная проводится при получении любой раны, а также в ходе проведения операций.
Вторичная обработка проводится лишь в тех случаях, когда первичной оказалось недостаточно и в ране начался гнойно-воспалительный процесс. В этом случае вторичная обработка ранения необходима для предотвращения развития серьезных осложнений.
Как проходит процедура
Эта операция выполняется при обязательном соблюдении всех необходимых антисептических условий, может потребовать обезболивания. Подготовка к обработке заключается в проведении туалета раны: врач смывает кровь и загрязнения, освобождает раневой канал от инородных тел и т.д.
Сама ПХО состоит из нескольких этапов:
- Рана рассекается,
- Проводится детальная ревизия канала ранения,
- Хирург аккуратно иссекает края, а также дно и все стенки раны,
- Гемостаз кровотечения,
- Восстановление целостности всех структур и органов,
- При необходимости производится наложение хирургических швов и дренирование раны.
Первый этап необходим для того, чтобы осуществить контроль ревизии раневого канала, а также определить тип случайного повреждения. Края, дно и стенки раны подвергаются иссечению с целью ликвидации некротизированных тканей и любых инородных тел, которые могли попасть под кожу. Рана теперь становится абсолютно стерильной. Все последующие манипуляции врач проводит только после замены использованных в течение операции инструментов и перчаток (либо обработки рук антисептиком).
Если есть возможность, края, а также дно и стенки раны нужно иссекать вместе, одним блоком, на 0,5-2 см. Врач учитывает не только локализацию ранения, но и его глубину. Если рана загрязнена или разможжена, приходится выполнять достаточно широкое иссечение. Это касается и ран на нижних конечностях.
Если рана расположена на лицевой части, необходимо удалить только некротизированные ткани. При резаном ранении этап иссечение вовсе пропускается. Противопоказано также иссекать жизнеспособные стенки и дно раны в случае, если они представлены тканями любых внутренних органов.
После того, как рана будет уже открыта для проведения процедуры, хирург осуществляет детальный гемостаз с целью профилактики гематомы, а также чтобы избежать вероятное инфекционное осложнение.
Заключительный, а именно восстановительный этап, включает в себя сшивание нервов, поврежденных сосудов, сухожилий, а также при необходимости соединение костных тканей. Рекомендуется выполнять этот этап незамедлительно, иначе придется проводить ПХО повторно.
Завершение операции может иметь несколько вариаций:
- глухое послойное хирургическое ушивание раны (для ранений с небольшой зоной повреждения дермы, например, колотых и резаных, а также малозагрязненных ранений, локализованных на шее или на лице).
- ушивание раны с оставленными дренажами (при риске развития инфекции, например при локализации ранения на стопе или в том случае, если ПХО проводится спустя более 6 ч с момента получения повреждения).
- рана не ушивается (если есть риск инфекционного осложнения, а именно в случае позднего проведения ПХО, обильного загрязнения раны, массивного повреждения тканей, сопутствующих заболеваний, локализации на голени или стопе, пожилого возраста пострадавшего).
Не зашивают также огнестрельные ранения, в частности, сквозные.
Важно:
- глухое ушивание раны при наличии какого-либо неблагоприятного фактора — неоправданный риск и считается тактической врачебной ошибкой,
- обработка раны должна проводиться в подходящих санитарных условиях,
- не следует производить полное иссечение раны при узком раневом канале,
- если в результате ранения была повреждена слюнная железа, необходимо первоначально наложить швы на паренхиму железы, потом на капсулу, и только затем — фасцию и кожу,
- если ранение пришлось на лицевую часть и привело к деформации, после ПХО делается пластическая маскировка дефекта.
Кожная пластика, классификация.
Ко́жная
пла́стика — хирургическая операция,
заключающаяся в воссоздании участка
кожного покрова человека. Необходимость
в кожной пластике возникает при лечении
хронических дефектов кожного покрова
— ожоговой травмы, трофических язв,
пролежней и свищей, как одномоментная
кожная пластика при удалении рубцов,
поверхностных опухолей и татуировок.Кожная
пластика — древнейший раздел хирургии.
Из древности дошли до нас индийская
пластика носа, итальянская пластика и
др.
В
настоящее время при закрытии ожоговых
ран применяют следующие способы:
• пластика
местными тканями;
• свободная
кожная пластика;
• пластика
лоскутом на питающей ножке;
• применение
культивированных аллофибробластов;
• временное
биологическое закрытие дефекта.
Пластика
местными тканями
При
ожогах применяют редко. Её можно
использовать лишь при небольших по
площади глубоких ожогах. Можно провести
мобилизацию краёв раны, нанести
послабляющие разрезы, осуществить
пластику по типу индийской (встречными
треугольниками).
Свободная
кожная пластика
Служит
основным видом закрытия дефектов кожи
при ожогах. Суть метода в том, что лоскут
иссекают с донорского места пациента
и пришивают в области раневого дефекта.
При этом какая-либо связь донорского
места с зоной повреждения отсутствует.
Пересадка
цельного кожного лоскута. При этом
методе в донорском месте не остаётся
эпителиальных элементов, поэтому
самостоятельная эпителизация невозможна,
необходимо закрыть формирующийся дефект
с помощью местных тканей. Это ограничивает
показания к использованию метода (можно
подготовить лишь небольшой лоскут и
закрыть незначительную по площади
раневую поверхность).Существует два
метода свободной пластики: пересадка
цельного кожного лоскута и пересадка
расщеплённого кожного лоскута.Пересадка
расщеплённого кожного лоскута. При
ожогах, когда нужно закрыть раневые
поверхности большой площади, этот метод
получил наибольшее распространение.
Для пересадки с донорского места (обычно
используют передненаружную поверхность
бедра, голени, боковую поверхность
живота) берут лоскут кожи толщиной 0,4-
0,5 мм. Такой лоскут содержит эпителий и
часть дермы. Он хорошо приживляется на
раневой поверхности, и в то же время на
донорском месте, где остаются элементы
камбиального слоя и дериваты кожи, идёт
самостоятельная эпителизация.
Пластика
лоскутом на питающей ножке
Пластика
лоскутом с сохранённым кровоснабжением
позволяет использовать участки кожи
вместе с подкожной клетчаткой с высокой
степенью их приживляемости. Такие
лоскуты обладают повышенной механической
прочностью и позволяют добиться наилучших
косметических результатов. Обычно
применяют при небольших по площади
повреждениях.
Различают
три способа: итальянская пластика,
пластика мигрирующим (шагающим) стеблем
и пластика лоскутом на сосудистой ножке
с микрохирургической техникой.
Применение
культивированных аллофибробластов
На
специальных средах выращивают монослойные
клеточные культуры из клеток кожи
эмбрионов и затем помещают на раневую
поверхность. Материал плода человека
до 18 нед не обладает антигенными
свойствами, благодаря чему не происходит
развития реакции отторжения. Установлено
выраженное стимулирующее действие
культуры клеток на пролиферацию
собственных эпителиоцитов. Этот метод
эффективен, когда в ране сохраняются
придатки кожи в сочетании с аутопластикой
перфорированными кожными лоскутами.
Временное
биологическое закрытие дефекта
Метод
применяют для прекращения раневой
плазмопотери, профилактики развития
инфекции и стимуляции краевой эпителизации.
Кроме того, временное закрытие дефекта
позволяет выиграть время, в частности
для того чтобы осуществить кожную
пластику с донорского места вторично
после его эпителизации
Это важно в
случае обширных ожогов, когда существует
дефицит донорской поверхности. Все
временные методы не могут стать
постоянными, так как используемые
трансплантаты или вещества в последующем
отторгаются.Для временного закрытия
дефекта применяют кожу трупа или донора
Заключение
Лучше всего, если лечить открытые раны будут настоящие профессионалы-хирурги, которые сумеют своевременно установить начало развития воспалительного процесса и подобрать действенное лечение открытых ран.

Если вы все-таки решили осуществлять процесс лечения дома, постоянно контролируйте самочувствие больного человека. Если у него повысилась температура или начала сильно болеть рана – срочно обращайтесь за помощью медиков, ведь есть риск, что на поврежденном участке уже развивается опаснейший инфекционный процесс, который с каждым днем без специального лечения будет только прогрессировать, ухудшая состояние больного.




























