Краткая информация
1.1 Определение
Острый панкреатит (ОП) – первоначально асептическое воспаление поджелудочной железы, при котором возможно поражение окружающих тканей и отдаленных органов.
1.2 Этиология и патогенез
Этиологические формы панкреатита:
- Острый алкогольно-алиментарный – 55%
- Острый билиарный – 35%
- Острый травматический 2 – 4 %
- Другие этиологические формы – 6 – 8%
Факторы агрессии
Первичные:
1. трипсин, химотрипсин вызывают протеолиз белков;2. фосфолипаза А2 разрушает мембраны клеток;3. липаза приводит к липолитическому некрозу в железе, клетчатке и брыжейке кишки;4. эластаза разрушает стенку сосудов и соединительнотканные структуры, что приводит к некрозу.
Вторичные:
активация калликреин–кининовой системы ферментами нарушает микроциркуляцию.
Третичные:
макрофаги, мононуклеары, нейтрофилы продуцируют цитокины, угнетающие иммунитет.
Четвертичные:
цитокины, ферменты, метаболиты увеличивают проницаемость стенки кишки, способствующую поступлению токсинов в кровоток и лимфу русло и поражающих органы-мишени.
Факторы агрессии и органные дисфункции создают синдром «взаимного отягощения».
Фазы острого панкреатита:
- Отечный (интерстициальный) панкреатит 80-85% — легкая степень с редким развитием локальных осложнений или системных расстройств, не имеет фаз.
- Некротический панкреатит (панкреонекроз) у 15-20%, средняя или тяжёлая степень, фазовое течение с 2 пиками летальности – ранней (по 1 недели фазы IА и IВ) и поздней (недели и месяцы).
I А фаза – до 3 суток формирование очагов некроза в паренхиме и развитие эндотоксикоза с полиорганной недостаточностью.
I В фаза — реакция организма на очаги некроза резорбтивной лихорадкой и формированием перипанкреатического инфильтрата.
II фаза – секвестрация асептическая и септическая.
1.3 Эпидемиология
Распространенность 32-389 на 1 млн. населения.
Смертность 6-12 на 1 млн. населения.
Общая летальность 2.5%-3.5%; послеоперационная 20%-25%
С 2009 года в структуре «острого живота» ОП сместился с 1 места на 2 с долей 25%-35%, уступив острому аппендициту.
1.4. Кодирование по МКБ-10
Острый панкреатит (K85):
К85.0 – Идиопатический острый панкреатит;
К85.1 – Билиарный острый панкреатит: желчнокаменный панкреатит;
К85.2 – Алкогольный острый панкреатит;
К85.3 – Медикаментозный острый панкреатит;
К85.8 – Другие виды острого панкреатита;
К85.9 – Острый панкреатит неуточнённый.
- ОП лёгкой степени — панкреонекроз не образуется (отёчный панкреатит) и органная недостаточность не развивается.
- ОП средней степени — с одним из местных проявлений (инфильтрат, псевдокиста, абсцесс), или/и развитие транзиторной — не более 48 часов органной недостаточности.
- ОП тяжёлой степени — с либо не отграниченным инфицированным панкреонекрозом (гнойно-некротический парапанкреатит) или/и развитие персистирующей органной недостаточности.
Симптомы острого панкреатита, определяемые специалистом
Живот ограничен в подвижности. Фиксируется его вздутие по всей площади брюшины. Отмечается непереносимая боль при нажатии на верхнюю часть эпигастральной области и полное или резко сниженное прослушивание звуков перистальтики кишечника.
Дальнейшее прогрессирование боли и других симптомов при панкреатите может говорить о развитии перитонита. В частности, в пользу этого грозного осложнения могут говорить усиление боли даже при легком прикосновении к брюшине, а также «синдром доскообразного живота», заключающийся в его равномерной плотности по всей площади и полном выключении из дыхательных движений.
Профилактика и диспансерное наблюдение
На амбулаторном этапе Д II и Д III группы.
Плановые осмотры терапевта и гастроэнтеролога 1-4 раз в год в зависимости от частоты обострений.
По показаниям — консультация хирурга.
При повышении сахара крови – консультация эндокринолога.
Клинический анализ крови и мочи, амилаза крови и диастаза мочи, сахар в крови и мочи.
УЗИ печени, желчного пузыря, поджелудочной железы,
Холецистография по показаниям.
Профилактические курсы медикаментозного лечения 2-4 раза в год, по показаниям — физиотерапия, ЛФК.
Коррекция диеты, рациональное трудоустройство, отбор на санаторно-курортное лечение.
При наличии признаков инвалидности — МСЭК.
Показания к санаторно-курортному лечению — рецидивирующий хронический панкреатит с редкими рецидивами без склонности к частым обострениям.
Лечение на бальнеологических курортах: Железноводск, Ессентуки, Моршин, Трускавец, Ижевские минеральные воды и др.
Климатолечение: воздушные ванны, купание в открытых водоемах (стойкая ремиссия).
Лечебное питание — стол № 5.
Негазированные слабо- и средне минерализированные минеральные воды, с гидрокарбонатом и сульфатным ионом, щелочные воды.
Процедуры:
- ванны углекисло-сероводородные
- углекисло-радоновые сульфидные
- жемчужные (через день)
- теплолечение
- грязевые и озокеритовые аппликации
- электрофорез грязи
- синусоидально-моделированные токи
- СМВ-терапия
- ДМВ-терапия
- диадинамические токи.
Лечебная физкультура по щадяще-тонизирующему режиму с утренней гигиенической гимнастикой, малоподвижных игр, дозированной ходьбы.
Предостережения для сторонников самолечения хронического панкреатита
Самостоятельное заполнение профессионального опросника с графами «где?», «как?» и «после чего болит?» может привести к выявлению у себя признаков и симптомов хронического панкреатита. Однако полноценным подтверждением диагноза считается согласованность всех первичных данных с изученной этиологией и подтвержденным патогенезом.
Большинство описанных в статье состояний и патологических проявлений не являются специфическими и сопутствуют течению многих заболеваний ЖКТ и других систем организма.
Самолечение хронического панкреатита поджелудочной железы в рамках умеренного воздействия на его симптомы оправдано исключительно в двух случаях: квалифицированная медицинская помощь недоступна; домашняя терапия и ее вариативность согласованы с лечащим врачом.
Боль в животе при панкреатите
Боль при остром панкреатите может быть острой, сверлящей, пронизывающей, постоянной и приступообразной, изматывающей, мучительной, сильной до помутнения сознания. Нередко больные в поисках удобной позы, как будто несколько уменьшающей боль, занимают коленно-локтевое положение, имитируя позу больных с артериомезентериальной непроходимостью, либо застывают в положении на левом боку с поджатыми к подбородку коленями, как при прободной язве желудка.
Боль при остром панкреатите локализуется чаще всего в эпигастральной области и левом подреберье, иррадиирует в левую половину шеи, левую руку и лопатку, как при стенокардии, либо в область между лопатками, как при рецидиве язвенной болезни. По мере прогрессирования процесса болезненность распространяется на весь живот, который вместе с тем остается мягким, чего не бывает, в частности, при прободении язвы. Уже много позже живот становится вздутым, причем это вздутие сначала располагается в эпигастральной области, затем распространяется на весь живот. Метеоризм обусловлен парезом желудочно-кишечного тракта, особенно поперечной ободочной кишки, наступающим рефлекторно и вследствие перехода воспалительного отека с поджелудочной железы на брыжейку.
Обследование живота
При аускультации живота часто отмечается «молчащий» паретичный кишечник. При пальпации живот оказывается болезненным и мягким.
Симптомы раздражения брюшины при остром панкреатите встречаются с неодинаковой частотой в зависимости от прогрессирования воспалительного процесса. Наиболее часто они встречаются при деструктивных процессах, при образовании в брюшной полости экссудата, часто геморрагического, содержащего ферменты поджелудочной железы, что и вызывает раздражение брюшины. Появление экссудата связано с экстравазацией в брюшную полость богатой ферментами лимфы, образование которой при панкреатите повышено. Этому способствует и развивающееся при данном заболевании повышение портального венозного давления, воздействия на брюшину панкреатического сока, появляющегося в результате разрыва долек и мелких панкреатических протоков железы. Раздражение брюшины связано также с наличием под париетальной и висцеральной брюшиной жировых некрозов и кровоизлияний.
Симптомы острого панкреатита по авторам
Частым признаком острого панкреатита является симптом Керте — поперечная болезненность и напряжение передней брюшной стенки, соответствующее проекции поджелудочной железы. Встречается он с различной частотой — от 20 до 83 %.
В 45 % случаев встречается симптом Мейо-Робсона — болезненность в левом реберно-позвоночном углу. Если при этом имеется иррадиация в левую лопатку (симптом Кача — Мейо-Робсона), то это указывает на поражение хвостового отдела поджелудочной железы.
При диагностике острого панкреатита имеет значение определение пульсации брюшной аорты над пупком, которая исчезает от сдавления аорты отечной железой (симптом Воскресенского). Этот симптом встречается в 60 т-85 % наблюдений. Пульсация брюшной аорты может не определяться при опухолях поджелудочной железы, у тучных лиц, при метеоризме или напряжении передней брюшной стенки.
Известное значение в клинике и диагностике заболевания имеют симптомы Мондора — фиолетовые пятна на лице и туловище, цианоз лица, сочетающийся с болями в животе и признаками раздражения брюшины; Галштедта;— цианоз кожи живота; Турнера — цианоз боковых поверхностей живота; Лагерлефа — общий цианоз лица и конечностей; Девиса — цианоз живота, петехии на ягодицах и буроватая окраска кожи ниже ребер сзади; Гюллена -1- желтушность вокруг пупка. Частота и значимость всех этих симптомов невелика, встречаются они в 2 — 45 % от всех наблюдений. Выражены эти симптомы при тяжелых формах панкреатита, сопровождающихся резкими сосудистыми расстройствами.
Вторым после болевого синдрома при остром панкреатите являются диспепсические расстройства — рвота, отрыжка, тошнота, метеоризм, задержка стула и газов.
Методы лечения
Терапия всех больных с острым панкреатитом проводится в стационаре. При лёгких формах панкреатита показана госпитализация в хирургическое отделение, при тяжёлых – в отделении реанимации и интенсивной терапии. Лечение может быть:
- Консервативным. Применяется на ранних стадиях и при лёгких формах при полном отсутствии признаков поражения других органов и осложнений.
- Хирургическим. Показано при неэффективности консервативной терапии или развитии угрожающих жизни состояний.
Консервативное лечение
Сущность оказания помощи сводится к снижению функциональной нагрузки на орган и ускорению восстановления структуры. Используются:
- Голод. В течение 3-5 дней пациенты находятся на полном парентеральном питании.
- Локальная гипотермия. На область поджелудочной железы накладывается холод (грелка или пакет со льдом).
- Зондирование желудка с непрерывным отсасыванием содержимого и промыванием раствором соды.
- Анальгетики. В зависимости от выраженности болевого синдрома могут использоваться наркотические (например, Тримеперидин 3% 1 мл 4 раза в сутки, подкожно) или ненаркотические анальгетики (Баралгин 0,1 по 5 раз в день).
- Антиферментные препараты. Хорошо себя показал Гордокс. Суточная доза – около 300 000 МЕ.
- Блокаторы секреторной функции поджелудочной железы. Используются препараты гормона-соматостатина или его аналоги (сандостатин) в дозе 0,2 3 раза в день.
- Ингибиторы китокинеза (петоксифиллин 2% 5 мл внутривенно 2 раза в день)
- Ингибиторы протонной помпы – рекомендованы для снижения секреторной активности желудка. Может быть назначен омепразол по 2 таблетки в сутки.
- Спазмолитики (платифиллин 0,2% 2 мл – 1 раз в день).
- Антигипоксанты – при выраженной интоксикации. В хирургических больницах назначаются мексибел или эмоксипин.
- Антигистаминные средства – для повышения проницаемости сосудов и ускорения регенерации тканей. Наиболее популярны: димедрол, супрастин, пипольфен. Дозировка для всех: 50 мг 3 раза в сутки.
- Восстановление объёма циркулирующей крови. При нарушении гемодинамики (падение АД, тахикардия) внутривенно вводятся инфузионные растворы из расчёта 40 мл на каждый килограмм массы тела.
- Наличие шока или выраженного воспалительного процесса обуславливает назначение гормональных средств (Преднизолон, дексометазон).
- Антибиотики. Необходимы для профилактики инфекционных осложнений или лечения существующих (Ципрофлоксацин 0,5 2 раза в день).
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Длительность консервативного этапа – от 5 до 7 дней. При отсутствии положительной динамики или ухудшения состояния больному показано хирургическое вмешательство.
Хирургические методы лучения
Основная цель – устранение некротизированных участков и обеспечение оттока гнойной жидкости. Могут быть задействованы:
- Эндоскопические методы. Обеспечиваются через мельчайший операционный доступ (отверстие, диаметром 1 см). Показаны для восстановления проходимости желчи и оттока панкреатического сока.
- Пункция и установка дренажа. Применяется при наличии полостных образований со скоплением гноя, экссудата.
- Лапаротомия. По срединной линии живота производится разрез, через который удаляются нежизнеспособные ткани железы, а так же проводится визуальный осмотр соседних органов с целью поиска возможных нарушений. Затем поле ушивается и устанавливается дренажная трубка.
Оперативное вмешательство может быть ранним (с 0 по 14 день) и поздним (с 15 дня заболевания). Показаниями для ранней хирургической коррекции являются:
- отёчная форма панкреатита;
- стерильный панкреонекроз;
- перфорация соседних органов;
- развитие перитонита;
- кровотечение.
Отсроченные операции проводятся после улучшения общего состояния на фоне консервативной терапии при таких состояниях, как:
- массивный некроз;
- наличие абцессов или гнойных инфильтратов.
Рвота при панкреатите
Рвота — постоянный симптом острого панкреатита. Она встречается у 80 —90 % больных. Как правило, рвота наступает вскоре после появления болей и реже предшествует им. Вначале приступа рвота бывает малыми количествами, затем она становится многократной, изнуряющей, неукротимой, не приносящей облегчения больным. Рвотные массы содержат остатки пищи, слизь и желчь. Реже рвотные массы имеют вид «кофейной гущи», иногда содержат примесь крови, и реакция Грегерсена бывает положительной. Частая рвота приводит к гипохлоремии.
Вначале рвота носит рефлекторный характер. В дальнейшем она связана с парезом желудочно-кишечного тракта и распространением отека на чревное сплетение и корень брыжейки. При этом при прогрессировании воспалительного процесса в поджелудочной железе особенно нарушается функция поперечной ободочной кишки. Появляются признаки динамической кишечной непроходимости, отрыжка, сменяющаяся икотой, вздутие живота, задержка стула.
Лечение[править | править код]
Тактика
Лечение зависит от степени тяжести заболевания. Если не развиваются осложнения, в виде поражения почек или лёгких, то острый панкреатит проходит. Основу лечения острого панкреатита составляет создание функционального покоя для поражённого органа, то есть полный голод в течение нескольких суток. Лечение направлено на поддержание жизненных функций организма и предотвращение осложнений. Пребывание в больнице может быть необходимым, так как требуется внутривенное введение препаратов.
Если формируются ложные кисты поджелудочной железы, их можно удалить хирургическим путём.
Если проток поджелудочной железы или желчный проток блокируются желчным камнем, то острый приступ обычно продолжается только несколько дней. В серьезных случаях, человеку может потребоваться внутривенное питание (парентеральное питание) от 3 до 6 недель, пока поджелудочная железа восстанавливается. В легких случаях болезни парентеральное питание не применяется.
Наряду с лекарственным лечением очень важное значение в лечении панкреатита имеет диета. Разработана специальная диета по Певзнеру № 5п
Диета существует в двух вариантах в зависимости от стадии панкреатита (обострение или ремиссия).
При лечении панкреатита рекомендуются следующие минеральные воды (100—300 г дегазированной подогретой до 35—39 °C минеральной воды за 30—90 минут до еды):[источник?]
- Ессентуки № 4
- Ессентуки № 17
- Нарзан
Хронический панкреатит
Облегчить боль — это первый шаг при лечении хронического панкреатита. Следующий шаг — это планирование диеты с ограничением углеводов и жиров.
Врач может назначить приём панкреатических ферментов с едой, в качестве заместительной терапии, для снижения выработки собственных панкреатических ферментов и для обеспечения функционального покоя поджелудочной железы.
Люди с панкреатитом должны прекратить употреблять спиртные напитки, придерживаться специальной диеты и регулярно принимать лекарственные препараты в соответствии с назначениями врача.
При несвоевременной терапии хронический панкреатит приводит к осложнениям (сахарному диабету, желтухе, энцефалопатии, портальной гипертензии, абсцессу, флегмоне, перитониту).
Острый панкреатит
Тяжесть состояния больных острым панкреатитом в основном обусловлена тяжелой эндогенной интоксикацией. Основную роль в этом по мнению ряда авторов, играют активированные ферменты поджелудочной железы, среди которых ведущее место отводилось трипсину. При изучении влияния трипсина было замечено сходство в действии с ядами различных видов змей. Реакция трипсина очень напоминала действие антигена при анафилактическом шоке.
В 1980-х годах было предложено лечение интоксикаций при остром панкреатите энтеросорбентами. Были исследованы вуален, хитин, энтеродез, полифепан. Исследованные энтеросорбенты показали терапевтическое действие, которое проявлялось в снижении летальности. Однако сорбенты по-разному воздействовали на биохимические показатели крови. Одни из них снижали активность липазы (вуален, полифепан), другие повышали активность фермента (хитин, энтеродез). Все сорбенты способствовали снижению содержания в крови среднемолекулярных фракций, обладающих токсическими свойствами.
Признаки острого панкреатита
Под этим диагнозом подразумевают острую форму проявления асептического воспаления, которому подвержена поджелудочная железа. Чаще всего воспаление развивается в таких случаях:
- при употреблении алкоголя — до 70% всех случаев патологии (чаще у молодых и зрелых мужчин);
- при желчекаменной болезни — до 25-30% (встречается чаще у женщин),
- при операциях на желудке или прочих органах брюшной полости — около 4%.
Основным признаком острого течения заболевания является кинжальная боль, которая продолжается длительное время – до нескольких часов, и пациент может потерять сознание. Внешней симптоматики у заболевания практически не наблюдается – отсутствуют даже симптомы «острого» живота.
В отдельных случаях, при выраженном геморрагическом панкреонекрозе, появляются кровоизлияния под кожей живота около пупка, что считается признаком тяжелого течения патологии.
При панкреатите симптомы боли различны, могут отличаться интенсивностью. Они характеризуются интенсивной опоясывающей болью в эпигастрии и вверху живота. Данная сильная боль не купируется ничем.
Обычные признаки данного вида:
- многократная рвота, которая сначала идет пищей, позже — желчью, но не приносит облегчения;
- сильная тошнота;
- возможны запоры вместо диареи;
- одышка (часто после рвоты);
- метеоризм;
- наблюдается заострение черт лица, которое объясняется обезвоживанием. При развитии панкреатогенного шока цвет лица принимает землистый оттенок;
- тахикардия;
- повышение давления;
- бледность и пожелтение кожи;
- рост температуры из-за формирования гнойных процессов, – чем выше температура, – тем тяжелее протекает процесс.
Косвенные признаки могут возникать при прободной язве, диагностировании инфаркта миокарда или приступе острого аппендицита, для этого надо правильно дифференцировать заболевание.
Патогенез
Несмотря на большое количество причин, вызывающих острый панкреатит, заболевание развивается однотипно. Самопереваривание железы происходит под воздействием агрессивных ферментов: трипсин, пептидаза расщепляют белки, липаза и фосфолипаза — жиры, амилаза — углеводы. Сначала развивается отечный панкреатит, который проходит без последствий при своевременно начатом лечении. В тяжелых случаях отек прогрессирует, сдавливает сосуды, питающие орган, что заканчивается образованием очагов некроза и развитием некротического панкреатита. Эта форма заболевания при мелкоочаговом некрозе протекает относительно легко, при крупноочаговом некрозе — тяжело, а при тотальном некрозе панкреатит протекает молниеносно, отмирают все ткани железы и больной, как правило, умирает. Легкие формы патологии встречаются наиболее часто, поэтому летальность при остром панкреатите небольшая.
Клиническое обследование
боль
рвота
метеоризм
Боль
Практически одновременно с болями появляется многократная, мучительная и не приносящая облегчения рвота
. Провоцирует её приём пищи или воды. Несмотря на многократный характер рвоты, рвотные массы никогда не имеют застойного (фекалоидного) характера.
Температура тела в начале заболевания чаще субфебрильная. Гектическая лихорадка указывает на развитие распространённых стерильных и разнообразных инфицированных форм панкреатита. На основании выраженности симптомов системной воспалительной реакции можно лишь условно судить о характере и распространённости деструктивного процесса.
Важным и ранним диагностическим признаком панкреонекроза считают цианоз лица и конечностей. Цианоз в виде фиолетовых пятен на лице известен как симптом Мондора
, цианотичные пятна на боковых стенках живота (околопупочные экхимозы) — как симптом Грея-Тернера
, а цианоз околопупочной области — симптом Грюнвальда
. В поздние сроки заболевания цианоз лица может смениться яркой гиперемией — «калликреиновое лицо»
. В основе перечисленных признаков лежат быстропрогрессирующие гемодинамические и микроциркуляторные расстройства, гиперферментемия и неконтролируемый цитокинокинез.
При осмотре живота отмечают его вздутие
, преимущественно в верхних отделах. При распространённом панкреонекрозе живот равномерно вздут, резко чувствителен даже при поверхностной пальпации. При глубокой пальпации боли резко усиливаются, порой носят нестерпимый характер. При пальпации поясничной области, особенно левого рёберно-позвоночного угла, возникает резкая болезненность (симптом Мейо-Робсона
). В зоне повышенной чувствительности, обнаруживаемой при поверхностной пальпации, выявляют ригидность мышц передней брюшной стенки, что свидетельствует о наличии панкреатогенного выпота, богатого ферментами, и явлениях панкреатогенного перитонита. Часто наблюдают поперечную болезненную резистентность передней брюшной стенки в проекции поджелудочной железы (симптом Керте
).
Одним из признаков деструктивного панкреатита считают феномен отсутствия пульсации брюшного отдела аорты вследствие увеличения в размерах поджелудочной железы и отёка забрюшинной клетчатки — симптом Воскресенского
.
При локализации процесса в сальниковой сумке, мышечное напряжение выявляют преимущественно в эпигастральной зоне; при распространении воспаления за её пределы (на околоободочную и тазовую клетчатку, а также на брюшину) появляется выраженное мышечное напряжение и положительный симптом Щёткина- Блюмберга
. Необходимо помнить, что при локализации некротического процесса в хвостовой части поджелудочной железы симптомы раздражения брюшины могут быть слабовыраженными, что связано с преимущественно забрюшинной локализацией процесса и отсутствием явлений перитонита. При поражении головки типично быстрое развитие синдрома желтухи и гастродуоденального пареза.
Притупление перкуторного звука в отлогих местах живота свидетельствует о наличии выпота в брюшной полости. Аускультация живота выявляет ослабление или отсутствие кишечных шумов вследствие развития паралитической кишечной непроходимости и панкреатогенного перитонита.
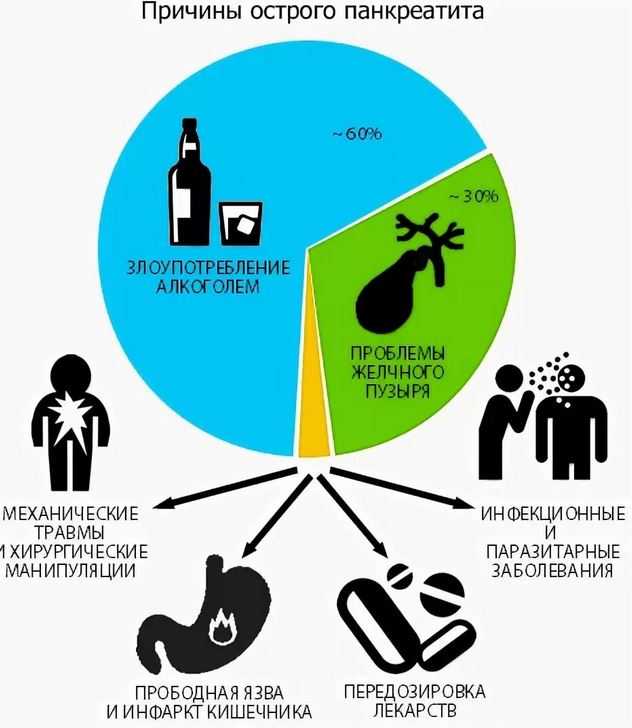
Причины
Этиологических факторов, приводящих к развитию острого панкреатита множество, наиболее распространёнными являются:
- Патология желчевыводящей системы (60% от всех случаев). Выводные пути желчного пузыря и поджелудочной железы имеют общий проток. Следовательно, любая патология со стороны биллиарного тракта (калькулёзный холецистит, папиллит и т.п.) способна вызвать нарушение оттока панкреатического сока. Секрет с многочисленными ферментами начинает задерживаться и вызывать расщепление тканей железы.
- Травматические поражения поджелудочной железы.
- Патологии двенадцатиперстной кишки. При язвенной болезни может произойти пенетрация (прорыв в ткани другого органа) язвы.
- Злоупотребление алкоголем и частый приём жирной или острой пищи. Подобные продукты создают повышенную нагрузку на орган, в ходе которой может возникнуть острый воспалительный процесс.
- Проникновение бактерий и вирусов (например, Коксаки) в ткани органа гематогенным, лимфогенным или восходящим путём.
- Приём лекарственных препаратов (тиазидовые диуретики, азатиоприн, преднизолон и т.п.), которые обладают выраженным панкреотоксическим действием. На фоне массивного некроза клеток органа развивается воспаление.
- Врождённые дефекты развития. Любые аномалии способны нарушать адекватную работу органа и приводить к застою ферментов.
- Генетически обусловленная предрасположенность.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Реже причиной являются аутоиммунные заболевания, нарушения кровоснабжения органа (атеросклероз, тромбоз), аллергические реакции, опухоли. До 10% всех случаев панкреатита остаётся нераспознанным.
Слайд 13Инфицированный панкреонекроз имеющий в большинстве наблюдений распространенный характер, формируется в
ранние (на 1-2 неделе) сроки заболевания. Для этой формы заболевания
характерно сохранение или появление на фоне клинических и лабораторных признаков панкреонекроза выраженной системной воспалительной реакции (гектическая температура, ознобы, гипотензия) и полиорганных нарушений.Развитие септического шока у больных с тяжелым течением следует расценивать как критическую степень тяжести состояния больного с инфицированным панкреонекрозом. В такой ситуации патогномоничными проявлениями заболевания являются: ак-роцианоз, «мраморная» окраска кожных покровов, «энзимные пятна» на коже, гипергидроз, сердечно-легочная, печеночно-почечная недостаточность. Характерны одышка и тахикардия, системная гипотензия ниже 90 мм рт. ст., требующая вазопрессорной поддержки, олигоизостенурия, гематурия, протеинурия, психические расстройства.

Дополнительные симптомы
Кроме написанного выше, можно выделить и другие специфические признаки, которые носят фамилии врачей. Признак Мондора выявляется при остром течении заболевания. Он обусловлен изменением кожного покрова больного. На теле пациента появляются пятна синего цвета. Этиология основывается на проникновении токсинов, которые вырабатываются железой.
Симптом Гротта. Этот признак характеризуется болевым синдромом в определенных точках, каждая из которых имеет свое название, предстает подтверждением присутствия воспалительного процесса в определенной части внутреннего органа.
Признак Дежардена обуславливается болью в области, которая располагается на четыре сантиметра выше пупка по линии, соединяющейся с подмышечной впадиной с правой стороны. При острой форме заболевания диагностируется в 70% случаев.
Характерные признаки острого панкреатита развиваются внезапно. Обычно воспалительный процесс провоцируется вследствие потребления жирных и тяжелых продуктов питания, спиртных напитков, курения. Под воздействием этих факторов у пациента наблюдаются следующие клинические проявления:
- Интенсивная мучительная боль в подложечной области.
- Увеличение температуры тела.
- Желтушность кожного покрова (не во всех случаях).
- Приступ тошноты, рвоты.
- Увеличивается живот в объеме.
- Нарушается работа пищеварительного тракта.
Нередко присутствуют признаки шокового состояния. К ним относят вялость, понижение артериального давления, тахикардию, брадикардию, трудности с дыханием, одышку, бледность кожи и пр. Эти симптомы не всегда говорят о воспалении поджелудочной железы, так как могут свидетельствовать о других заболеваниях. Однако их появление – это повод вызвать бригаду медиков. Нередко наряду с панкреатитом диагностируется холецистит.
Для лечения используются лекарственные препараты, назначается специальная диета. В некоторых случаях требуется хирургическое лечение. К хирургии прибегают при наличии осложнений заболевания, для устранения болезненных ощущений.
Что такое симптом Воскресенского расскажет эксперт в видео в этой статье.
Диагностика
Для постановки правильного диагноза, выявления возможных осложнений панкреатита и назначения соответствующего лечения показан целый печень лабораторных и инструментальных методов исследования. Основными из них являются:
- Общий анализ крови. При бактериальном воспалении повышается СОЭ, уровень лейкоцитов, визуализируется сдвиг лейкоцитарной формулы влево. При вирусной этиологии — лейкопения, лимфоцитоз.
- Биохимический анализ крови. При разрушении тканей железы повышены: амилаза и липаза крови, уровень сахара и маркёров некроза – АЛТ и АСТ.
- Определение амилазы в моче. Концентрация выше нормы при деструкции органа.
- УЗИ – основной метод диагностики. Позволяет выявить очаги инфильтративных изменений, абцессы, кальцинаты, свищевые ходы и т.п.
- КТ и МРТ – самые высокоинформативные, но дорогие методы обследования.
- Лапароскопия – показана при неэффективности всех предыдущих способов. С помощью зонда в брюшную полость вводится камера и производится осмотр всех органов.





























